Содержание
- 1 Как проверить штрафы ГИБДД через личный кабинет в Госуслугах?
- 2 Порядок проверки
- 3 Преимущества онлайн проверки штрафов ГИБДД через Госуслуги
- 4 Недостатки проверки штрафов ГИБДД
- 5 Достоинства и недостатки проверки штрафов на Госуслугах
- 6 Проверка штрафов ГИБДД через Госуслуги
- 7 Узнать задолженность о штрафах ГИБДД через портал госуслуг
- 8 Оплата штрафов
- 9 Оплата штрафов ГИБДД через Госуслуги онлайн — один из наиболее стандартных способов погашения дорожных задолженностей.
- 10 Госуслуги: вход в личный кабинет
- 11 Регистрация на портале Госуслуги
- 12 Как подтвердить личность в Личном кабинете Госуслуги
- 13 Зачем нужен портал Госуслуги
- 14 Запись к врачу через Госуслуги
- 15 Проверка налоговой задолженности через Госуслуги
- 16 Проверка штрафов ГИБДД через Госуслуги
- 17 Выдача паспорта гражданина РФ через Госуслуги
- 18 Регистрация по месту жительства
- 19 Регистрация транспортного средства
- 20 Запись ребенка в детский сад
- 21 Телефон горячей линии портала Госуслуги
 Сегодня информационный портал Госуслуги вошел в число наиболее востребованных среди российских граждан онлайн-сервисов. Это объясняется удобством его использования и обширными функциональными возможностями, которые предоставляются пользователям. Важно отметить, что проверка штрафов ГИБДД через Госуслуги относится к числу часто выполняемых операций.
Сегодня информационный портал Госуслуги вошел в число наиболее востребованных среди российских граждан онлайн-сервисов. Это объясняется удобством его использования и обширными функциональными возможностями, которые предоставляются пользователям. Важно отметить, что проверка штрафов ГИБДД через Госуслуги относится к числу часто выполняемых операций.
Как проверить штрафы ГИБДД через личный кабинет в Госуслугах?
Важным преимуществом портала Госуслуги при работе с данными о штрафах ГИБДД выступает отсутствие необходимости полноценной регистрации пользователя. Вполне достаточно осуществить упрощенную процедуру, предусматривающую указание паспортных данных.
Кроме того, чтобы проверить штрафы ГИБДД на сайте Госуслуги потребуется ввести еще и сведения о водительском удостоверении и автомобиле пользователя. Аналогичные государственные услуги могут быть получены при личном посещении любого из региональных МФЦ, работающих сегодня по всей Российской Федерации.
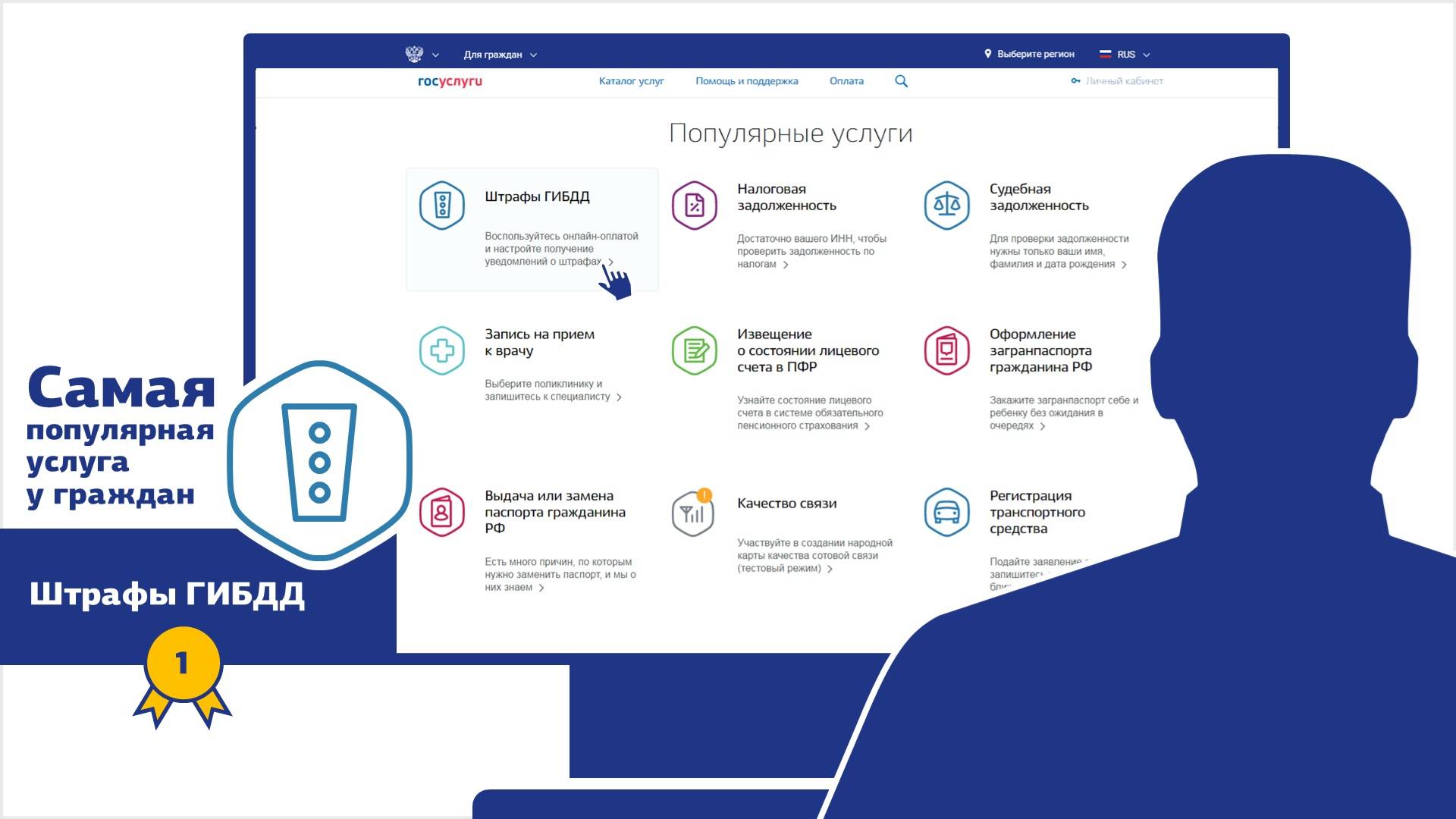
Фото №1. Официальные данные статистики посещений сайта Госуслуги
Порядок проверки
Одним из достоинств портала Госуслуги выступает большое количество предоставляемых пользователю функциональных возможностей. Причем их число все время увеличивается, что связано с постоянным совершенствованием сайта.
Чтобы узнать задолженность по штрафам ГИБДД, потребуется авторизоваться в личном кабинете. Затем следует выполнить процедуру добавления данных о водительских правах и автомобиле. Это позволит упростить дальнейшее использование информационной системы, избавит от необходимости повторного введения указанных сведений, а также обеспечит оперативное уведомление пользователя о новых штрафных санкциях.
Как добавить авто в личном кабинете
Для добавления данных о транспортном средстве в базы данных портала Госуслуги следует предпринять такие действия:
- авторизоваться на сайте;
- перейти в раздел «Каталог госуслуг», после чего активировать подраздел «Транспорт и вождение»;
Фото №2. Последовательность действий на сайте Госуслуги
нажать кнопку с изображением плюса, расположенную над фразой «Добавить транспортное средство»; </li>
Фото №3. Добавление ТС в базу данных сервиса
заполнить открывшуюся форму, указав необходимые программе сведения – название авто, норме ТС и номер свидетельства о его регистрации.</li>
Фото №4. Завершающий этап процедуры
</ul>
Пошаговая инструкция
Процедура поиска штрафов ГИБДД на сайте Госуслуги начинается с авторизации в личном кабинете информационной системы. Затем осуществляются такие операции:
- активируется раздел каталога услуг «Автомобильные и дорожные штрафы»;
- заполняется специальная форма с указанием данных о водителе и его удостоверении, а также транспортном средстве. Если предварительно указанные данные были внесены в программу, они автоматические проставляются в нужные ячейки;
Фото №5. Заполнение формы проверки штрафов ГИБДД
программа проверяет государственные базы данных ГИБДД и ГИС ГМП, в которые заносятся данные как о наложенных штрафах, так и осуществленных ранее выплатах по ним;</li>на экран выводится исчерпывающие сведения об имеющихся у пользователя задолженностях по автоштрафам;</li>водителю предлагается произвести оплату штрафа в режиме онлайн удобным для него способом: при помощи пластиковой карты или с применением различных платежных систем, например, Яндекс Деньги, Web Money, Элплат и т.д., а также с баланса мобильного телефона.</li></ul>
Важно отметить, что в предоставляемой пользователю информации автоматически указывается возможность оплатить штраф с 50%-ной скидкой, которая предоставляется в том случае, если с момента вынесения решения о санкциях прошло не больше 20 суток.
Данный факт выступает дополнительным аргументом в пользу того, чтобы найти и проверить наличие неуплаченных штрафов ГИБДД на сайте Госуслуги.
Преимущества онлайн проверки штрафов ГИБДД через Госуслуги
Актуальность вопроса о том, как проверить информацию о штрафах ГИБДД на портале Госуслуги, объясняется очевидными достоинствами этого метода поиска интересующих водителя сведений. Самыми значимыми из них следует считать такие:
- оперативное внесение сведений о штрафах и проведенных платежах;
- официальный статус предоставленных сайтом сведений;
- возможность как узнать задолженность, так и оплатить ее непосредственно на сайте государственных услуг;
- минимальный набор требований при регистрации на портале, выполнение которых достаточно для получения данных о штрафах ГАИ;
- эффективно работающая служба техподдержки сайта Госуслуги, позволяющая оперативно получить консультации и помощь по телефону, e-mail или в чате личного кабинета.
Недостатки проверки штрафов ГИБДД
В настоящее время сложно назвать какие-либо серьезные недостатки сервиса проверки штрафов ГИБДД, предоставляемого порталом Госуслуги. По большому счету, к числу таковых можно отнести невозможность определить, на кого из нескольких водителей, допущенных к управлению транспортным средством, был наложен штраф в том случае, когда наказание выносится на основании видео- и фотоматериалов, полученных с камер наблюдения.
Загрузка системы поиска штрафов</span>Идет поиск штрафов!процесс может занять несколько минут</span>
Добрый день, уважаемый читатель.
В этой статье речь пойдет об очередном способе, который позволит Вам узнать задолженность по штрафам ГИБДД не только не выходя из собственного дома, но даже не поднимаясь из-за компьютера.
Напомню, что первый способ получения информации по штрафам ГИБДД был рассмотрен в статье «Как узнать задолженность по штрафам ГИБДД?».
В этой статье будет рассмотрен еще один вариант проверки штрафов ГИБДД — через личный кабинет на портале Государственных услуг:
Достоинства и недостатки проверки штрафов на Госуслугах
Примечание. Всего несколько лет назад портал госуслуг имел существенное преимущество. Только через него можно было проверить штрафы, наложенные во всех регионах России. В 2020 году так работают абсолютно все сервисы по проверке штрафов.
Что касается недостатков портала, то к ним можно отнести следующее:
1. Долгая регистрация. Этот недостаток проявляется исключительно при первом использовании сайта Госуслуг. Заключается он в том, что регистрация может длиться в течение нескольких недель. Этот вопрос рассмотрен в статьях:
Часть 1. Подготовка к регистрации на порталеЧасть 2. Регистрация на портале ГосуслугиЧасть 3. Завершение регистрации на портале
Тем не менее, рекомендую в любом случае зарегистрироваться на портале государственных услуг, т.к. собственный аккаунт пригодится Вам в будущем для:
- Регистрации транспортного средства в ГИБДД.
- Переноса номеров на новый автомобиль.
- Записи на экзамен для получения прав.
- Замены водительского удостоверения.
- Получения других услуг для водителя.
2. Возможность проверить только собственные штрафы.
Например, если Вы хотите провести проверку для членов семьи или сотрудников организации, то для каждого из них придется завести отдельный аккаунт.
3. Ввод большого количества данных для проверки.
Например, чтобы проверить штрафы по водительскому удостоверению, нужно ввести не только серию и номер прав, но и дату их выдачи и срок действия.
Для проверки по автомобилю нужно кроме серии и номера свидетельства о регистрации ввести также и номер автомобиля.
Существуют другие способы проверки штрафов, которые лишены перечисленных выше недостатков. Один из них рассмотрен в этой статье:
Как узнать штрафы ГИБДД?
Проверка штрафов ГИБДД через Госуслуги
В этой статье будем исходить из того, что Вы уже зарегистрировали аккаунт на портале государственных услуг и активировали его. Если Вы этого еще не сделали, то начните с регистрации.
Итак, последовательность действий достаточно простая:
1. Зайдите на портал государственных услуг gosuslugi.ru:
2. Нажмите на ссылку «Личный кабинет» в правом верхнем углу экрана:
3. Введите адрес электронной почты (или телефон) и пароль в соответствующие поля, после чего нажмите на кнопку «Войти».
Примечание. Войти также можно с использованием СНИЛС.
4. Нажмите на кнопку «Услуги» и выберите категорию «Транспорт и вождение»:
5. Нажмите на кнопку «Поиск штрафов»:
6. Нажмите на синюю кнопку «Получить услугу» в правой части экрана:
7. Вы оказались на странице, которая позволяет получить информацию о штрафах ГИБДД.
Серые поля на этой странице заполняются автоматически на основании данных аккаунта. Белые поля нужно заполнить для проведения проверки.
Введите серию и номер водительского удостоверения в поле «Номер водительского удостоверения», нажмите на кнопку «Найти штрафы»:
8. На экране появится дополнительное окно, в котором нужно ввести дату выдачи удостоверения и дату, до которой права действуют:
После этого нажмите на кнопку «Сохранить».
Примечание. Если не сохранить данные удостоверения на Госуслугах, то выполнить поиск штрафов не получится.
9. После этого Вы попадете на страницу с результатами поиска:
В заключение хочу отметить, что поиск штрафов через портал госуслуг не самый легкий, т.к. требует от водителя большого количества действий и ввода дополнительных данных. Более простой способ проверки задолженности представлен в статье «Как узнать штрафы ГИБДД онлайн?».
Также предлагаю Вам посмотреть забавное видео про торговлю базами ГИБДД:
Удачи на дорогах!
</span>Серия статей «Портал государственных услуг»Портал государственных услуг. Часть 1. Подготовка к регистрации на портале госуслуги.Портал государственных услуг. Часть 2. Регистрация на портале госуслуги.Портал государственных услуг. Часть 3. Завершение регистрации на портале государственных услуг.Как проверить штрафы ГИБДД через Госуслуги?Рекомендуем также прочитать:Изменения административного регламента ГИБДД 2012Запрет управления автомобилями без российских прав с 5 ноября 2013 годаПоправки в КоАП с 1 сентября 2013 годаИзменение штрафов ГИБДД с 15 ноября 2014 годаЗамена прав через Госуслуги в 2020 годуКак оплатить пошлину через Госуслуги?
Здравствуйте. В данном материале раскрывается еще один способе, позволяющий проверить и оплатить задолженность по штрафам ГИБДД онлайн. Вам не потребуется даже выходить из дома. Первый способ как узнать о непогашенных штрафах был разобран в материале «Проверка штрафов ГИБДД».
В данной статье вы узнаете о другом варианте получения информации о штрафах ГИБДД, который подойдет для автовладельцев из любых регионов нашей страны. Будет рассмотрен вопрос, как проверить задолженность по штрафам ГИБДД через портал госуслуг.
Прежде всего давайте проанализируем преимущества и недостатки такого способа.
Основным плюсом использования портала государственных услуг, разумеется, является то, что такой сервис позволяет определить наличие задолженности по штрафам, которые выписаны на всей территории РФ.
Тем не менее у портала госуслуг имеется достаточно значительный минус, который заключается в том, что для того, чтобы воспользоваться услугами понадобиться прохождение процедуры регистрации на сервисе. Регистрация на портале довольно долговременна и вам может потребоваться 2-3 недели.
Но портал госуслуг позволяет выполнять многие важные действия, не выходя из вашего дома, поэтому все же запаситесь терпением и все же пройдите регистрацию.
Но если у вас нет времени на процесс регистрации и вам нужно узнать о штрафах не откладывая, то самым оптимальным вариантом будет сервис — «Проверка штрафов онлайн«.
Теперь приступим к разбору вопроса о процессе получения сведений о проверке штрафов.
Узнать задолженность о штрафах ГИБДД через портал госуслуг
Разберем пошагово этапы, которые потребуется пройти для того, чтобы проверить задолженность по штрафам ГИБДД. Предположим, что вами уже пройдена процедура регистрации на портале государственных услуг и выполнена идентификация аккаунта.
Порядок действий довольно несложный:
- Сначала зайдите на официальный портал госуслуг gosuslugi.ru:
2.Перейдите в ваш Личный кабинет вверху справа, для входа нужно ввести номер телефона, либо ваш СНИЛС:
3. Зайдите во вкладку «Каталог услуг» вверху экрана, перейдите в подрубрику «Транспорт и вождение», а затем во вкладку «Автоштрафы»:
4. Во вкладке «Автоштрафы» нажмите на поле «Получить услугу» в правой части экрана:
5. Узнать информацию о неоплаченных штрафах за нарушения ПДД можно по номеру транспортного средства и водителя, либо по квитанции:
Рекомендуется вводить непосредственно номер водительского удостоверения, поскольку позволит быстро и точно проверить штрафы, начисленные вам.
Разумеется, через портал государственных услуг нужно отслеживать сведения о своих штрафах ГИБДД. Указывать в вышеуказанные поля данные на родственника или друга не имеет смысла.
6. После того, как все данные указаны, вам будет предоставлена интересующая вас информация обо всех имеющихся штрафах.
Если штрафы отсутствуют, то появится такая картинка:
В случае отсутствия нарушений правил дорожного движения, то появится запись «Штрафов к оплате не найдено». В случае наличия штрафов, их исчерпывающий перечень будет представлен в вашей учетной записи. Штрафы можно упорядочить по дате вынесения постановления.
Оплата штрафов
В случае нахождения после проверки пользователем списка неоплаченных штрафов, имеется возможность сразу же их оплатить.
Для чего на портале представлено несколько вариантов оплаты штрафов:
- Оплата с помощью с банковской карты;
- Оплата через мобильный платёж;
- Через сервис онлайн-платежей
Портал предлагает наиболее удобный для вас способ оплаты штрафа и выдает квитанцию в электронном виде. Весь процесс оплаты займет у вас минимальное количество времени. Платеж будет зачислен на счет получателя в течение 2-3 дней, а зачастую в течение нескольких часов.
Подробнее о сроках совершения платежей вы можете узнать в правилах перевода денежный средств при заполнении квитанции.
Вслед за удачной попыткой ведения всех необходимых сведений, вы будете проинформированы о том, что портал госуслуг принял платеж и обрабатывает его. Буквально через пару 1-2 минуты платеж будет обработан. Процедура оплаты штрафа прошла успешно.
После приема платежа, вы можете распечатать квитанцию об оплате либо передать сведения по указанной электронной почте. Информация о выполнении платежа и его реквизиты сохранятся в вашей учетной записи.
Заключение
Таким образом, портал государственных услуг может успешно использоваться для того, чтобы узнать информацию о штрафах ГИБДД, а также для их оплаты.
Одним из основных преимуществ является простота и удобство сервиса. На всех этапах пользования порталом вам предоставляются разъяснения, поэтому процесс получения услуг не вызовет у вас каких-либо сложностей.
Однако у портала имеется очевидный недостаток, который заключается в том, что сведения по штрафам нельзя получить, если вы не зарегистрированы на сайте, а процедура регистрации достаточно длительна по времени.
Тем не менее портал государственных услуг дает возможность прямо с вашего смартфона или домашнего компьютера проверить штрафы и получить квитанцию об осуществлении оплаты. Вам не потребуется посещать банк, просто зайдете на веб-сайт gosuslugi.ru, выберите нужную категорию, узнайте о штрафах онлайн и, если потребуется оплатите задолженность. Это несложно и быстро.
БлогСохранить у себя: Время чтения: 2 мин.
Оплата штрафов ГИБДД через Госуслуги онлайн — один из наиболее стандартных способов погашения дорожных задолженностей.
Редакция «Штрафы ГИБДД» в 2020 году проанализировала систему оплаты штрафов через Госуслуги и готова поделиться с читателем текстовым мини-обзором, содержащим информацию о плюсах и минусах взаимодействия с сервисом «Госуслуги онлайн».
Проверка и оплата штрафов ГИБДД Скидка 50%
Начнем с того, что сайт Госулуг, вместе со своими региональными дочками, является единственным официальным полностью государственным интернет-порталом по оказанию государственных услуг в России. С помощью Госулуг проверяются и оплачиваются штрафы ГИБДД, проверяются пенсионные счета, производится работа с коммунальными платежами и многое другое. По своей сути Гоусулги являются государственным многофункциональным комбайном, целью создания которого является перевод очередей на почтах и в сберкассах в цифровую плоскость. «Госуслуги штрафы ГИБДД» всего лишь одно из направлений его деятельности, которому уделяется не главенствующая роль.
Минусы оплаты штрафов ГИБДД на сайте Госулуги 2020:
- Регулярные сбои в работе систем и баз данных
- Форматизированное отношение к клиенту
- Сложнейшая система регистрации, состоящая из заполнения 20 полей
- Многофункциональность
- Возможная комиссия от банков и операторов мобильной связи
- Отсутствие собственной быстродействующей системы поддержки пользователей
- Неповоротливость бюрократического аппарата
Плюсы оплаты штрафов ГИБДД через сайт Госуслуг 2020:
- Сравнимо небольшие комиссии
- Честность. Государственное покровительство
Госуслуга оплата штрафов ГИБДД через сайт требует прохождения длительной процедуры регистрации, в рамках которой от автомобилиста требуется не только номер водительского удостоверения и свидетельства о регистрации транспортного средства (стандартный набор), но и отчество, номер СНИЛС, место проживания, паспортные данные и т. д.
Небольшие комиссии — яркий плюс сервиса, показывающий заботу государства о своих гражданах. Однако это преимущество работает не во всех ситуациях. Небольшие переплаты на компактных коммерческих сервисах практически не заметны на фоне естественных трат гражданина России, зато в целом ряде случаев они позволяют содержать целеустремленный штат программистов и разработчиков, для которого оплата штрафов — главный приоритет работы!
Большой плюс, что услуга штрафы ГИБДД появилась в поле зрения государственных министерств. Сайт Госулуги задает некую планку рынку, от которой многие конкуренты стремятся оттолкнуться.
Попытаться узнать и проверить штрафы ГИБДД на сервисе Госуслуги — вполне логичное действие, но не стоит забывать, что сейчас в российском сегменте интернета функционирует множество других сервисов, предоставляющих услуги такого же, а зачастую и более высокого качества. Одним из возможных вариантов альтернативы Госуслугам является сервис «штрафы ГИБДД», о котором тут уже много писалось.
Читайте также
Как оплатить штраф ГИБДД без комиссии онлайн через Интернет 2020?
03 января 2020
Штраф ГИБДД за тонировку в 2020 году — последние изменения
11 декабря 2019
Поделиться:

Госуслуги — сайт, позволяющий получать государственные услуги дистанционно. С помощью портала вы можете быть в курсе свежих штрафов, задолженностей по налогам, записаться на прием к врачу или в государственный орган. В личном кабинете можно записать ребенка в детский сад, школу, пройти регистрацию по месту жительства.
Госуслуги: вход в личный кабинет
Для входа в личный кабинет на портале Госуслуг необходимо перейти на официальный сайт https://www.gosuslugi.ru/ и нажать на ссылку «Личный кабинет» в правом верхнем углу. Далее нужно ввести логин и пароль, в качестве логина может быть использована электронная почта или номер мобильного телефона. Введите запрашиваемые данные и нажмите кнопку «Войти».
Если вы не помните пароль от портала, то можете воспользоваться восстановлением доступа, нажав на ссылку «Я не знаю пароль».
Регистрация на портале Госуслуги
Для того, чтобы начать пользоваться порталом Госуслуги — необходимо пройти регистрацию на официальном сайте. Для этого перейдите по адресу https://esia.gosuslugi.ru/registration/ и введите информацию о себе: имя и фамилия, номер мобильного телефона и адрес электронной почты.
Следующим этапом необходимо будет подтвердить свои контактные данные — проверочный код будет отправлен на e-mail и в SMS на телефон. Теперь вам осталось лишь подтвердить свою личность, чтобы стали доступны все услуги сайта.
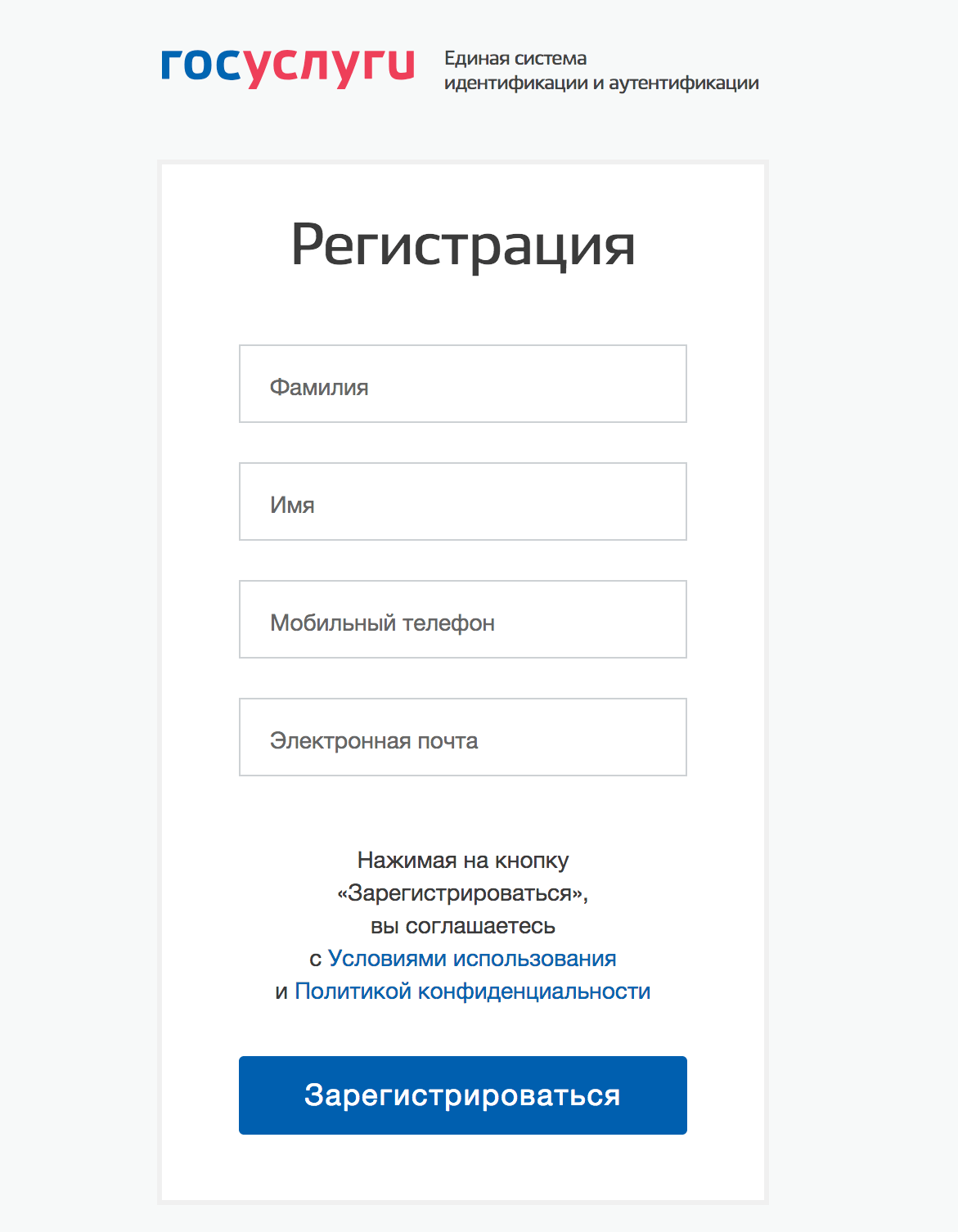
Как подтвердить личность в Личном кабинете Госуслуги
Для подтверждения личности вы можете воспользоваться одним из способов:
- Подтвердить свою личность через интернет-банк Тинькофф или Почта банк в режиме онлайн. (данный метод подойдет клиентам вышеперечисленных финансовых организаций, у которых есть как минимум 1 активный банковский продукт и подключена услуга онлайн-банкинга). Также пройти верификацию могут пользователи Сбербанк Онлайн.
- Личный визит в ближайший центр обслуживания МФЦ с паспортом и СНИЛС
- По почте (выбираем способ подтверждения личности по Почте России). В полученном конверте вы получите код подтверждения личности.
- Использование электронной подписи, либо универсальной электронной карты.

Быстрее всего подтверждение проходит первым и вторым способом. После подтверждения личности все услуги портала станут для вас доступны.
Зачем нужен портал Госуслуги
Портал Госуслуги создан для предоставления цифровых услуг населению, получить нужную услугу можно в любой точке страны, где есть выход в интернет. Добавив дополнительные сведения, такие как водительские права, номер СНИЛС и ИНН можно получать автоматические уведомления при поступлении информации о наличии штрафов или не оплаченных в срок налогов.
Помимо самого портала Госуслуги при помощи учетной записи можно осуществить вход на следующие сайты:
- Пенсионный фонд России
- Wi-Fi в метро Москвы
- ФНС России
- сайт Мэра Москвы
- Российская общественная инициатива
- ГИС ЖКХ
- Работа в России — общероссийская база вакансий
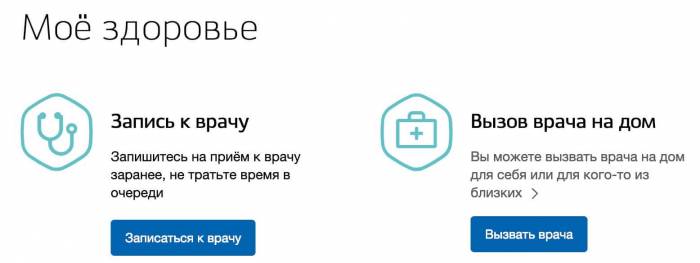
Запись к врачу через Госуслуги
Если вы планируете посетить врача в поликлинике, то записаться к нему вы можете на портале государственных услуг. Для записи нужно перейти в категорию «Мое здоровье» — «Запись к врачу». Далее выбираете регион проживания, выбираете кого хотите записать (себя или другого человека), после этого выбираете поликлинику из списка, врача и свободную дату приема. Данный способ помогает сэкономить кучу времени, и к тому же не требует личного посещения регистратуры поликлиники.
Проверка налоговой задолженности через Госуслуги
Вы можете узнавать о состоянии расчета с налоговой службой при входе в личный кабинет Госуслуги. По-умолчанию краткая информация отображается в правом верхнем углу. При наличии задолженностей вы увидите сумму долга и пени (если была просрочка долга).

При помощи учетной записи Госуслуг вы можете также зайти на официальный сайт Налоговой службы России и проверить информацию там, а также погасить долг (при наличии).
Проверка штрафов ГИБДД через Госуслуги
На портале государственных услуг можно настроить автоматическую проверку на наличии штрафов ГИБДД. Для этого необходимо в настройках профиля указать данные водительского удостоверения (серия и номер), а также номер свидетельства о регистрации ТС.
Данные проверяются автоматически, а при появлении нового штрафа вы будете оповещены по электронной почте об этом.

При оплате штрафа через портал Госуслуги в течение 20 дней с момента его получения нужно заплатить лишь 50% от суммы штрафа.
Выдача паспорта гражданина РФ через Госуслуги
Если вам нужно получить новый паспорт взамен старого или восстановить утерянный паспорт, то вы также можете заказать данную услугу на портале госуслуг. Перейдите в категорию «Услуги» — «Паспорта, регистрации, визы» — «Паспорт гражданина РФ». Возможны следующие варианты предоставления услуги:
- Замена паспорта гражданина Российской Федерации в случае изменения фамилии, имени, отчества, сведений о дате и месте рождения
- Замена паспорта РФ в связи с достижением возраста 20 или 45 лет
- Замена паспорта РФ в связи с изменением внешности
- Замена паспорта РФ в связи с изменением пола
- Замена паспорта РФ в связи с непригодностью к использованию
- Замена паспорта РФ в связи с обнаружением неточности или ошибочности записей
- Получение паспорта гражданина Российской Федерации в случае достижения 14-летнего возраста
- Получение паспорта гражданина Российской Федерации в случае приобретения гражданства Российской Федерации
- Получение паспорта гражданина РФ в связи с хищением или утратой паспорта

Для получения выберите тип услуги, отделение УФМС района по адресу прописки и дату посещения гос.органа. После этого соберите все необходимые документы для подачи их, а также оплатите госпошлину.
Регистрация по месту жительства
При устройстве на работу или осуществлении коммерческой деятельности необходимо иметь регистрацию по месту жительства. На госуслугах вы можете осуществить регистрацию нужного типа:
- Регистрация гражданина по месту жительства
- Регистрация гражданина по месту пребывания
- Снятие с регистрационного учета по месту жительства
- Снятие гражданина с регистрационного учета по месту пребывания

Для получения услуги необходимо заполнить электронное заявление, отправить его и дождаться приглашения на посещение отделение ГУВМ МВД. В день визита принесите оригиналы документов, указанных в заявлении.
Регистрация транспортного средства
С помощью Госуслуг вы можете выполнить ряд услуг, связанных с регистрацией транспортного средства:
- Оформление документов при покупке, лизинге или изменении данных о собственнике
- Утеря документов или изменения данных ТС
- Снятие ТС с учета при утилизации или вывозе за границы РФ

Для получения услуги необходимо выбрать удобную вам дату посещения ГИБДД, заплатить госпошлину за услугу (при оплате через портал действует скидка в размере 30%), подготовить документы и приехать в гос.орган.
Запись ребенка в детский сад
Подайте заявление и получите направление в дошкольное учреждение. Сделать это можно в разделе «Услуги» — «Семья и дети» — «Запись в детский сад». Процедура оформления заявки занимает не более 5 минут. Подтверждение об отправке заявки в детский сад будет зарегистрировано в этот же день. Услугу может получить любой родитель, у которого есть ребенок в возрасте до 7 лет включительно по состоянию на 1 сентября текущего года.

Телефон горячей линии портала Госуслуги
При необходимости вы можете обратиться в службу поддержки портала Госуслуги по телефону горячей линии:
- 8 (800) 100-70-10 — звонки на территории России бесплатные с любых мобильных и стационарных телефонов
- +7 (495) 727-47-47 — для звонков из-за границы (согласно тарифам вашего мобильного оператора)
- 115 — для звонков с мобильных телефонов на территории страны

Служба поддержки сайта работает круглосуточно. Сотрудники контактного центра помогут оперативно решить ваш вопрос. Помимо телефонной связи существуют альтернативные методы коммуникации:
- Задать вопрос в онлайн-чате (кнопка запуска чата расположена внизу страницы на официальном сайте)
- Задать вопрос в официальной группе в социальной сети (Вконтакте, Одноклассники, Фейсбук)
- Отправить запрос в службу поддержки из своего личного кабинета
Используемые источники:
- https://www.sravni.ru/strafy-gibdd/info/proverka-shtrafov-gibdd-v-gosuslugi/
- https://m.pddmaster.ru/shtraf/uznat-gosuslugi.html
- http://xn--80aa1agjdcorw4b2b.xn--p1ai/proverka-shtrafov-cherez-gosuslugi/
- https://shtrafy-gibdd.ru/blog/uznat-i-oplatit-shtraf-gibdd-cherez-gosuslugi-2019
- https://cabinet-bank.ru/gosuslugi-ru/
 Штрафы ГИБДД - проверка онлайн
Штрафы ГИБДД - проверка онлайн Узнать и оплатить штраф ГИБДД через Госуслуги 2020
Узнать и оплатить штраф ГИБДД через Госуслуги 2020 Как проверить штрафы ГИБДД через Госуслуги?
Как проверить штрафы ГИБДД через Госуслуги?


 Госуслуги: Узнать штрафы ГИБДД
Госуслуги: Узнать штрафы ГИБДД Электронная запись в ГИБДД через интернет-портал Госуслуги
Электронная запись в ГИБДД через интернет-портал Госуслуги Жители Тульской области могут оплатить услуги ЖКХ и штрафы ГИБДД через «Госуслуги71»
Жители Тульской области могут оплатить услуги ЖКХ и штрафы ГИБДД через «Госуслуги71» Восстановление ВУ после лишения прав и как можно записаться на экзамен в ГИБДД, в том числе и через Госуслуги
Восстановление ВУ после лишения прав и как можно записаться на экзамен в ГИБДД, в том числе и через Госуслуги